KOPF-HALS-TUMORE
Studie
Tumorkontrolle und Lebensqualität bei Patienten mit Kopf-Hals-Tumoren nach Regionaler intraarterieller Infusions-Chemotherapie
Etwa fünf Prozent aller malignen Neuerkrankungen betreffen den Kopf-Hals-Bereich. Unterschieden wird dabei zwischen Lippen-, Zungen-, Mundboden-, Nasopharynx-, Pharynx- und Kehlkopfkarzinomen. Die Mehrzahl dieser Tumore (ca. 90 Prozent) sind Plattenepithelkarzinome, die von der Schleimhautschicht ausgehen, schnell metastasieren und umliegendes Gewebe infiltrieren. Pro Jahr erkranken etwa 26.000 Menschen in Deutschland an solchen malignen Tumoren des Kopf-Hals-Bereichs (ca. 20.000 Männer und rund 6.000 Frauen). Die Zahl der Erkrankungen hat in den vergangenen zehn Jahren um rund 25 Prozent zugenommen. Kopf-Hals-Tumore zählen damit mittlerweile zu den sechsthäufigsten Tumorarten weltweit und stellen die siebthäufigste Tumorerkrankung bei Männern in Deutschland dar. Oft werden diese Tumore erst in späteren Stadien diagnostiziert und sind dann mit nur geringen Fünf-Jahres-Überlebenswahrscheinlichkeiten assoziiert. Als Standardtherapie gilt derzeit die operative Entfernung des Tumors mit anschließender Radiotherapie und platinhaltiger systemischer Chemotherapie.
Allerdings zeigt die Standardtherapie durch die oft starken Nebenwirkungen klare Limitationen hinsichtlich der Dosis bei Bestrahlung und Chemotherapie. Zu den wesentlichen Nebenwirkungen der Radiotherapie im Kopf-Hals-Bereich zählen Sprach- und Hörverlust, gestörter Schluckakt mit Aspiration aufgrund von Nervenschäden, schmerzhafte Schleimhautentzündungen und Mundtrockenheit, mit erheblicher Einschränkung der Lebensqualität. Dies führt zu Suizidraten von ca. 4 %, die deutlich höher liegen als bei allen anderen Krebsformen.
Zudem entwickeln etwa 30 Prozent der Patienten auch unter der Erstlinientherapie Lokalrezidive oder Fernmetastasen (z. B. durch die Entwicklung einer Platinresistenz) und befinden sich damit in einer Palliativsituation. Die Fünf-Jahres-Überlebenswahrscheinlichkeit sinkt in dieser Situation auf nur noch zehn bis 30 Prozent.
In einer retrospektiven Beobachtungsstudie am Medias-Klinikum Burghausen wurde nun untersucht, wie sich die Anwendung der Regionalen intra-arteriellen Infusions-Chemotherapie auf die Überlebenszeit und die Lebensqualität von Patienten mit Kopf-Hals-Tumoren der Stadien I bis IVB/C auswirkt, welche Ansprechraten mit dieser Therapieform erreicht werden können und welchen Einfluss eine vorangegangene Radiotherapie auf den Behandlungsverlauf hat.
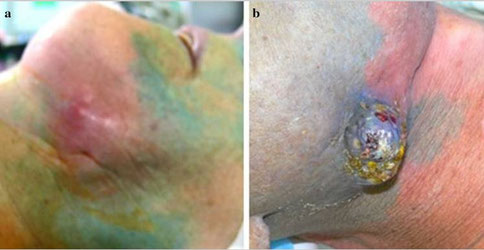
Abbildungen:
a) Bereiche aufgrund einer strahlenbedingten Bindegewebsfibrose färben sich nicht blau,
b) Nicht-vorbestrahlte Bereiche hingegen färben sich blau (Abbildungen aus Journal of Cancer Research and Clinical Oncology, https://doi.org/10.1007/s00432-018-2784-4)
Studiendesign
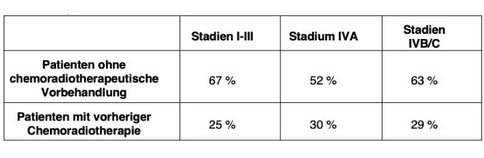
Analysiert wurde der klinische Verlauf von 97 Patienten mit Kopf-Hals-Tumoren nach Behandlung mit der Regionalen intra-arteriellen Infusions-Chemotherapie. Von diesen Patienten waren 62 ohne radiotherapeutische Vorbehandlung, 35 Patienten hatten bereits eine Radiotherapie erhalten. Einschlusskriterien waren das Vorliegen von nasopharyngealen (n=8), hypopharyngealen (n= 19) sowie oropharyngealen (n=70) Karzinomen. Endpunkte der Studie waren die Ansprechraten der Tumore auf die Regionale Chemotherapie nach den RECIST-Kriterien (Version 1.1), die Überlebenszeit (Kaplan-Meier-Produkt) sowie Nebenwirkungen der Therapie und Lebensqualität. Zur Kontrolle der Durchblutung und Anfärbung der Tumorregion wurde Indigokarminblau lokal infundiert. Der Beobachtungszeitraum war mindestens zehn Monate (Median: 34 Monate). Untersucht wurden Patienten geclustert in den Tumorstadien I –III, IVA sowie IVB/C.
Klinisches Setting der Studie
Patienten ohne radiotherapeutische Vorbehandlung erhielten eine intra-arterielle Chemotherapie entweder über einen Angiokatheter oder einen implantierten arteriellen Port-Katheter.
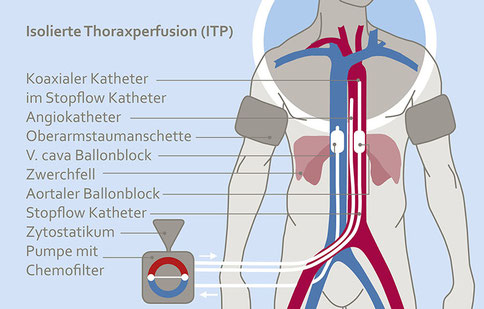
Bei radiotherapeutisch vorbehandelten Patienten wurde zusätzlich eine isolierte Thoraxperfusion mit Chemofiltration (ITP-F) durchgeführt. Für eine Chemotherapie mit anschließender Chemofiltration wurden Cisplatin (40-50 mg), Adriamycin (15-30 mg) sowie Mitomycin C (10-15 mg) über fünf bis zwölf Minuten infundiert. Für eine Chemotherapie ohne anschließende Chemofiltration wurden geringere Dosen eingesetzt. Bei einer zusätzlichen ITP wurden Cisplatin (70-100 mg), Adriamycin (30-50 mg) sowie Mitomycin C (15-20 mg) über fünf bis zwölf Minuten infundiert. Insgesamt wurden vier Zyklen in dreiwöchigem Abstand durchgeführt.
Ergebnisse Kompakt
Tumor-Ansprechraten nach RECIST-Kriterien
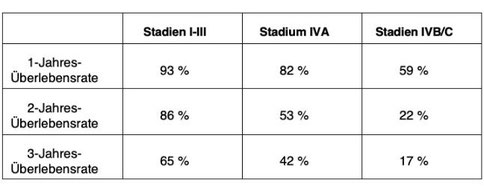
Gesamt-Überlebensrate
Vorherige Radiotherapie beeinflusst Überlebensrate negativ
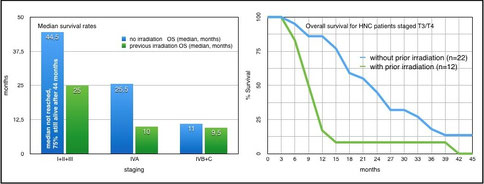
Überlebensraten mit und ohne vorherige Radiotherapie (Abbildungen aus Journal of Cancer Research and Clinical Oncology, https://doi.org/10.1007/s00432-018-2784-4)
Patienten mit vorheriger Radiotherapie zeigen signifikant geringere Überlebensraten (pvalue < 0,01) als Patienten ohne vorherige Radiotherapie (pvalue < 0.005). Nach dem Median des Beobachtungszeitraums von 39 Monaten haben drei Patienten aus der Gruppe von 35 vorbestrahlten Patienten überlebt. Bei der Gruppe der nicht vorbehandelten waren dies 29 von 62 Patienten (jeweils über alle Tumorstadien hinweg). Für nicht vorbehandelte Patienten mit Tumoren der Stadien I bis III lag die Überlebensrate nach 44,5 Monaten bei 75 Prozent.
Schema der isolierten Thorax-Perfusion. Aufgrund des reduzierten zirkulierenden Blutvolumens sind Tumore höheren Konzentrationen von Zytostatika ausgesetzt.
Geringe Nebenwirkungen
Es traten im Beobachtungszeitraum keine Fälle von Dysphagie, Xerostomie oder neurologischen Ausfällen wie Sprach- oder Hörverlust auf. Bei keinem der 97 Patienten musste eine Tracheotomie oder eine Sondenernährung durchgeführt werden und die Schluckfunktion blieb in allen Fällen unbeeinträchtigt. Patienten ohne Vorbehandlung zeigten eine akzeptable Myelosuppression des Grades 2 (WHO), wogegen Patienten mit Vorbehandlung eine Suppression des Knochenmarks von Grad 3-4 (WHO) aufwiesen.
Schmerztherapie
Bei 25 Prozent der nicht-vorbehandelten Patienten in den Tumorstadien IVB/C konnte die Schmerzmittelgabe um mehr als 50 Prozent reduziert werden. Bei den vorbehandelten Patienten war es bei 14 Prozent der Fall.
Regionale intra-arterielle Infusions-Chemotherapie
Mittlerweile wurden verschiedene Verfahren für eine Kurzzeittherapie mit der Regionalen intra-arteriellen Infusions-Chemotherapie entwickelt. Grundprinzip dieser Therapieformen ist die direkte Infusion von Zytostatika in die den Tumor versorgenden Arterien und die anschließende Chemofiltration nach der Tumorpassage, um sowohl die unmittelbare als auch die kumulative systemische Toxizität (z. B. Adriamycin, Mitomycin) der regionalen hochkonzentrierten Chemotherapie zu minimieren. Die Infusionszeit liegt typischerweise zwischen fünf und zwölf Minuten. Die direkte Infusion des Zytostatikums erfolgt entweder über ein intra-arterielles Port-System, einen Angio-Katheter oder über eines der beiden Systeme in Kombination mit einer isolierten Thorax-Perfusion (ITP).
Schlussfolgerung
Die Regionale intra-arterielle Infusions-Chemotherapie mit oder ohne isolierter Thoraxperfusion stellt eine effektive therapeutische Option für Patienten mit malignen Kopf-Hals-Tumoren dar, auch bei Tumoren mit großer Ausdehnung und Tumormasse. Das Verfahren erzeugt gute Ansprechraten bei gleichzeitig geringen Nebenwirkungen. Voraussetzung ist jedoch eine ausreichend gute Vaskularisierung des Tumors. Da eine vorgeschaltete Chemoradiotherapie diese Vaskularisierung negativ beeinflusst, sinken die Ansprechraten der Tumore bei vorbehandelten Patienten signifikant.
Anwendungsbeispiel
Regionale intra-arterielle Chemotherapie bei Patienten mit Plattenepithel-Karzinomen der Tonsillen
Die Chemoradiotherapie stellt den Behandlungsstandard für Tumore des Kopf-Hals-Bereichs dar, auch wenn sie teils schwere Nebenwirkungen wie neurologische Noxen mit Sprach- und Hörverlust, Dysphagie, Xerostomie und dauerhaften Schleimhautentzündungen zeigt, die z. T. Tracheotomien und Sondenernährung notwendig machen und die Lebensqualität der Patienten erheblich beeinträchtigen können. Die Suizidrate bei Patienten mit Kopf-Hals-Tumoren liegt mit 4 % deutlich höher, als bei anderen Krebsformen und Suizid gilt für diese Patienten als signifikanter Risikofaktor.
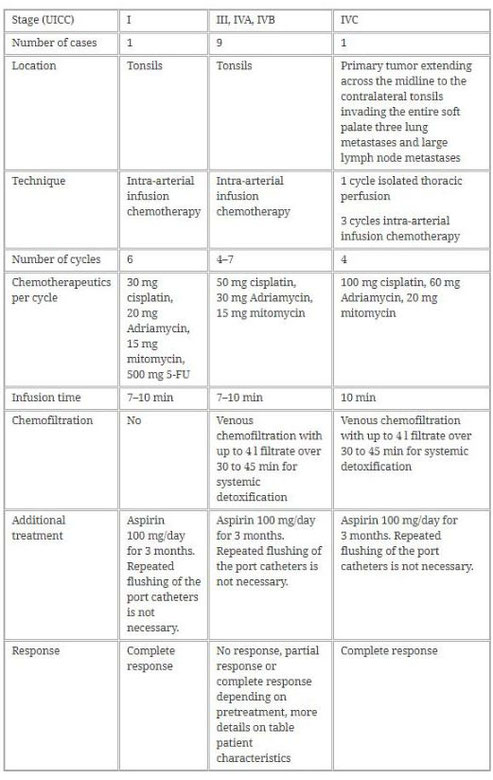
Um die Toxizität der Therapie zu senken und in akzeptablen Grenzen zu halten, wurde bei elf Patienten mit primären und rezidivierenden Plattenepithelkarzinomen der Tonsillen die Regionale intra-arterielle Chemotherapie mit implantierten arteriellen Kathetern über die A. Carotis durchgeführt. Vier der Patienten waren vor den Tumorrezidiven chemoradiotherapeutisch vorbehandelt, sieben Patienten waren ohne Vorbehandlung.
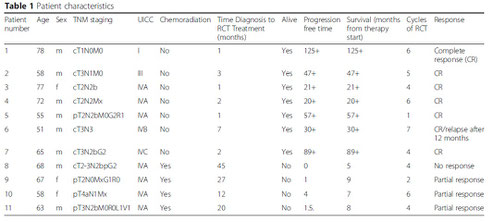
Die Tabelle zeigt die Details zur Behandlung der Patienten mit der regionalen intra-arteriellen Chemotherapie (Tabelle aus World Journal of Surgical Oncology (2018) 16:104, https://doi.org/10.1186/s12957-018-1404-8)
Die Tabelle zeigt die Charakteristiken, klinischen Stadien und klinischen Ergebnisse der behandelten Patienten (Tabelle aus World Journal of Surgical Oncology (2018) 16:104, https://doi.org/10.1186/s12957-018-1404-8)

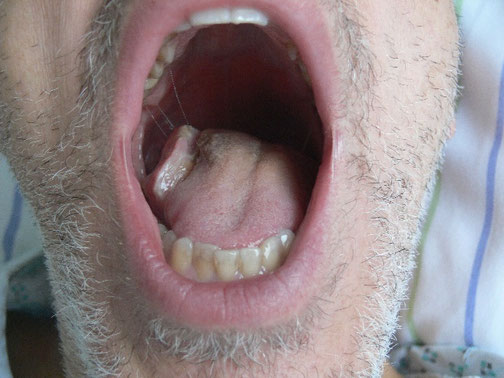
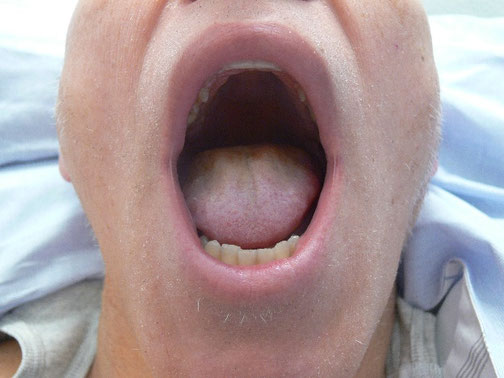
Klinisches Bild von Lymphknoten-Metastasen bei einem Patienten mit Plattenepithelkarzinom der Tonsillen vor und 16 Tage nach der ersten intra-arteriellen Infusionstherapie (Abbildung aus World Journal of Surgical Oncology (2018) 16:104, https://doi.org/10.1186/s12957-018-1404-8)
Klinisches Setting
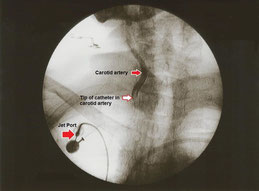
Durchgeführt wurde die Regionale intra-arterielle Infusionstherapie mit einem in die A. Carotis implantierbaren arteriellen Katheter. Implantiert wurde der Katheter, wenn nach zwei Zyklen der Chemotherapie die Ansprache des Tumors nachgewiesen werden konnte.
Kontrastbild eines arteriellen Katheters in der rechten Halsschlagader (Abbildung aus World Journal of Surgical Oncology (2018) 16:104, https://doi.org/10.1186/s12957-018-1404-8)
Bei zehn Patienten der Stadien II bis IVC wurden Chemofiltrationen nach der Tumorpassage der Chemotherapeutika durchgeführt, um die kumulative systemische Toxizität zu senken. Bei einem Patienten im Tumorstadium I wurde keine Chemofiltration durchgeführt, da dieser niedrigere Dosen Cisplatin, Adriamycin und Mitomycin C erhielt.
Ergebnisse kompakt
Bei den Patienten ohne Vorbehandlung zeigten die Tumore klinisch eine vollständige Ansprache auf die Therapie. Sechs dieser Patienten hatten eine vollständige Remission und waren im Beobachtungszeitraum von 20 bis 125 Monaten (Median 47 Monate) noch am Leben. Einer dieser Patienten erlitt nach 12 Monaten ein Tumorrezidiv und wurde radiotherapeutisch nachbehandelt. Innerhalb von 30 Monaten danach trat kein weiteres Rezidiv auf. Die vorbehandelten Patienten hatten eine mediane Überlebenszeit von 7,5 Monaten bei nur geringer Ansprache des Tumors auf die Chemotherapie. Nebenwirkungen wie mit Sprach- und Hörverlust, Dysphagie, Xerostomie und dauerhaften Schleimhautentzündungen wurden nicht beobachtet. Tracheotomien und Sondenernährung wurden bei keinem der Patienten notwendig. Die beobachtete Myelosuppression entsprach nach WHO-Standard dem Grad 2 bei den Patienten ohne Vorbehandlung und dem Grad 3-4 bei Patienten mit chemoradiotherapeutischer Vorbehandlung.
Schlussfolgerung
Durch die regionale intra-arterielle Applikation der Chemotherapie können trotz insgesamt geringerer Gesamtdosen hohe Konzentrationen der Chemotherapeutika im Tumor erzielt und dadurch die systemische Toxizität gesenkt werden. Bei Patienten ohne chemoradiotherapeutische Vorbehandlung lässt sich durch das Verfahren eine sehr gute langfristige Tumorkontrolle bei geringen bis keinen Nebenwirkungen erzielen. Die regionale intra-arterielle Chemotherapie über einen implantierbaren arteriellen Katheter in die A. Carotis stellt eine geeignete Methode für die intra-arterielle Applikation einer Chemotherapie dar und bietet durch geringe Nebenwirkungen Vorteile gegenüber der Standardtherapie.
Weitere Details zu diesem Anwendungsbeispiel können Sie der Originalpublikation entnehmen.
Kasuistiken
Regionale Chemotherapie stellt vielversprechende Therapiealternativen dar.
Kasuistik 1
Geschlecht: Männlich
Alter: 60
Diagnose
Beidseits zervikal metastasierendes Oropharynxkarzinom (Tonsille) rechts,
cT3, cN2b, UICC stage IVA, ED 10/2010
Histologie: Plattenepithelkarzinom, G2
Verlauf und Therapie
Bei dem damals 60-jährigen Patienten wurde im Oktober 2010 ein ausgedehnt lymphatisch metastasierendes Plattenepithelkarzinom der Tonsille rechts diagnostiziert. Bei dem durchgeführten CT von Dezember 2010 zeigten sich beidseits zervikal große, zum Teil zentral nekrotische metastasensuspekte Raumforderungen sowie eine deutliche Verplumpung des weichen Gaumens rechts. Dem Patienten wurde extern zu einer operativen Entfernung des Tumors mit Neck dissection beidseits und Tracheostomaanlage sowie anschließender Radiotherapie geraten.
Bei der ersten stationären Aufnahme am 05.12.2010 im Medias Klinikum Burghausen, berichtet der Patient über Halsschmerzen sowie eine heisere Stimme. Rechts zervikal deutlich vergrößerte Lymphknotenkonglomerate. Der Patient erhielt den ersten Zyklus regionaler Chemotherapie in Form einer isolierten Thoraxperfusion mit Gabe der Chemotherapeutika via angiographisch platzierte A. carotis communis Katheter beidseits und gleichzeitiger Chemofiltration. Die verwendeten Chemotherapeutika waren Cisplatin, Adriamycin und Mitomycin C. Ein Kontroll-CT nach diesem ersten Zyklus regionaler Chemotherapie vom 05.01.2011 zeigte im Vergleich zur Voruntersuchung vom 02.12.2010 eine deutliche Größenregredienz der pathologisch vergrößerten Lymphknoten in der oberen Jugularisgruppe links als auch eine rückläufige Schwellung im Bereich des Oropharynx. So war z.B. ein Lymphknoten von vormals 50 x 35 x 20 mm auf 30 x 15 x 20 mm geschrumpft.
Bei dem zweiten stationären Aufenthalt vom 02.01.2011 erfolgte die Implantation eines A. carotis communis Katheters (Jet Port Allround) beidseits und am 18.01.2011 ein zweiter Zyklus mit Gabe von Cisplatin, Adriamycin und Mitomycin C via implantierte A. carotis Katheter bei gleichzeitiger Chemofiltration via Sheldonkatheter in der V. jugularis interna. Bei der Aufnahme am 17.01.2011 war das vormals submandibulär gelegene Lymphknotenpaket nicht mehr tastbar, der Patient berichtete jetzt über problemloses Spielen auf dem Saxophon, was vor der Chemotherapie aufgrund der Tumorinfiltration des weichen Gaumens nicht mehr möglich war. Nachfolgend erhielt der Patient am 15.02.2011 und am 25.03.2011 zwei weitere Zyklen via implantierte A. carotis Katheter bei gleichzeitiger Chemofiltration via Sheldonkatheter.
Unter der regionalen Chemotherapie hat der Patient nicht nur eine Verbesserung seiner Lebensqualität erfahren, sondern konnte auch seinem Beruf als Saxophonspieler wieder nachgehen. Der Patient brauchte weder ein Tracheostoma noch eine Ernährungssonde (PEG). Er ist nunmehr seit über 9 Jahren rezidivfrei, auch anderweitige Metastasen sind bislang nicht festgestellt worden. Sämtliche, seit Beendigung der regionalen Chemotherapie durchgeführten Kontroll-Untersuchungen wie CT, Panendoskopie mit Tiefenbiopsien (am 21.09.2011), MRT blieben ohne Nachweis eines Lokalrezidives, bzw. die durchgeführte Panendoskopie und Biopsie ohne Nachweis von malignen Zellen.
Zusammenfassung
Mit der hohen lokalen Zytostatikakonzentration durch die intraarterielle Gabe der Chemotherapeutika konnte eine anhaltende komplette Remission des Tumors und der Lymphknotenmetastasen bei erhaltener Lebensqualität ohne operative Entfernung erreicht werden.
Kasuistik 2
Geschlecht: Männlich
Alter: 45
Diagnose
- Zungengrundkarzinom rechts mit Überschreitung der Mittellinie, ED 10/2016
- Histologie: Plattenepithelkarzinom
- Primärstadium cT3, cN2b, cM0, UICC stage IVA
- MRT 12/2016: Zungengrundkarzinom/Tumor Glossotonsillarfurche mit Überschreiten der Mittellinie (5,6 x 4,5 x 6 cm). Verdacht auf Lymphknotenmetastasen rechts zervikal (submaxillär 3 x 1,5 x 1,8 cm). Vergrößerung eines weiteren Lymphknotens ipsilateral.
Verlauf und Therapie
Bei dem damals 45-jährigen Patienten mit klinisch T3 Karzinom des Zungengrundes und Metastasen in multiplen ipsilateralen Lymphknoten (cN2b) wurde am 20.12.2016 ein erster Zyklus regionaler Chemotherapie mit Gabe der Chemotherapeutika Cisplatin, Adriamycin und Mitomycin C via angiographisch platzierte A. carotis communis Katheter beidseits und gleichzeitiger Chemofiltration via Sheldonkatheter durchgeführt.
Vor regionaler Chemotherapie
Bereits nach dem ersten Zyklus regionaler Chemotherapie war makroskopisch zwei Wochen später ein deutlicher Rückgang des Zungengrundkarzinomes rechts feststellbar. Es waren nur noch kleine Reste sichtbar. Die Schmerzstärke betrug jetzt Stadium 1, vormals Stadium 3. Die orale Nahrungsaufnahme hatte sich deutlich gebessert, ebenso das Gewicht des Patienten. Klinisch fand sich kein sicherer Anhalt mehr für Lymphknotenmetastasen zervikal rechts.
Am 18.01.2017 erfolgte ein zweiter Zyklus, mit Gabe der Chemotherapeutika via angiographisch platzierte A. carotis communis Katheter beidseits und gleichzeitiger Chemofiltration bei
gleichzeitiger Chemofiltration.
Vier Wochen nach erster Therapie
Das Kontroll-CT vom 17.02.2017 zeigte im Vergleich zur Voruntersuchung von Dezember 2016 eine Volumenreduktion des Zungenkarzinomes rechts von 3,8 x 4,5 x 6 cm auf jetzt 1,9 x 1,7 x 2 cm. Es fanden sich beidseits zervikal noch kleine Lymphadenopathien.
Bei Aufnahme am 02.03.2017 hatte der Patient erneut ca. 3 kg Gewicht zugenommen. Die Schmerzstärke betrug jetzt Stadium 0, die orale Nahrungsaufnahme war weiterhin ungestört, die Lymphknotenmetastasen beidseits zervikal klinisch nicht mehr nachweisbar. Am 03.03.2017 erfolgte ein dritter Zyklus wiederum mit Gabe der Chemotherapeutika via angiographisch platzierte A. carotis communis Katheter beidseits und gleichzeitiger Chemofiltration via Sheldonkatheter (Cisplatin, Adriamycin und Mitomycin C rechts).
Das Kontroll-PET/CT vom 28.09.2017 ergab insgesamt eine komplette metabolische Remission des Primärstadiums. Auch die MRT-Untersuchung vom 02.04.2018 ergab keinen Hinweis für ein Lokalrezidiv noch für Lymphknotenmetastasen im untersuchten Gebiet. Der Patient hat weiterhin an Lebensqualität gewonnen und ist seit nunmehr 3 Jahren rezidivfrei.
Zusammenfassung
Bereits nach dem ersten Zyklus regionaler Chemotherapie kam es zu einer sehr guten partiellen Remission und stetig zu einer Zunahme der Lebensqualität. Weder musste ein Tracheostoma noch eine Ernährungssonde angelegt werden.
Epidemiologie
Epidemiologie & Therapie: Kopf-Hals-Tumore nehmen zu
Zu den Kopf-Hals-Tumoren zählen Karzinome der Mundhöhle (Lippen, Zunge, Mundboden, Gaumen, Tonsillen und Speicheldrüsen) des nasopharyngealen Raums, des Pharynx, des Larynx und der Schilddrüse. Mit rund 26.000 Neuerkrankungen pro Jahr zählen Kopf-Hals-Tumore mittlerweile zu den fünf- bis sechshäufigsten Tumorarten in Deutschland. Nach Angaben der Arbeitsgemeinschaft Onkologie hat die Häufigkeit der Neuerkrankungen in den vergangenen zehn Jahren um rund 25 Prozent zugenommen. Bei mehr als zwei Drittel der Patienten werden diese Tumore erst in späteren Stadien diagnostiziert. In diesen Fällen sind die Therapieoptionen auch beim Einsatz neuer Immuntherapien mit Checkpoint-Inhibitoren sehr begrenzt. Eine aktuelle Studie zeigt allerdings, dass sich mit Verfahren der Regionalen Chemotherapie Vorteile im Hinblick auf die Überlebenszeit und vor allem der Lebensqualität erzielen lassen.
Geschlechtsspezifische und regionale Unterschiede
Männer sind insgesamt etwa viermal häufiger von Kopf-Hals-Tumoren betroffen als Frauen. Besonders gefährdet sind Männer in der zweiten Lebenshälfte. Der Altersgipfel der Erkrankung liegt zwischen dem 50. und 70. Lebensjahr. Neben geschlechtsspezifischen gibt es aber auch regionale Unterschiede beim Auftreten dieser Erkrankungen. Nach Erhebungen des statistischen Bundesamtes liegt die altersstandardisierte Sterberate bei Männern in den östlichen Bundesländern Deutschlands bei 14,85 pro 100.000 Einwohnern, in den meisten westlichen Bundesländern dagegen bei 9,00 bis 10,89 Sterbefällen pro 100.000 Einwohner. Die Sterberate bei Frauen ist dagegen annähernd gleich verteilt und liegt zwischen 2,54 und 3,00 Todesfällen pro 100.000 Einwohner. Hauptrisikofaktoren sind Rauchen und Alkohol. Allerdings passen rund 25 Prozent der Kopf-Hals-Tumore nicht in dieses Risikoprofil, da auch kanzerogene Chemikalien, Immunschwächen und onkogene Viren aus der Gruppe der HPV-Viren (humane Papilloma-Viren) Auslöser dieser Tumore sein können. Bei der überwiegenden Mehrzahl der Tumore handelt es sich um Plattenepithelkarzinome. Seltener sind Adenokarzinome, die sich im Drüsengewebe entwickeln.
Oft zu späte Diagnostik
Nur etwa ein Drittel der Tumore wird in frühen Stadien (Stadien I oder II) diagnostiziert. Bei diesen Diagnosen liegt die Heilungschance noch zwischen 80 und 90 Prozent. Werden Tumore erst in weit fortgeschrittenen Stadien (IV A bis C) diagnostiziert, sinkt die Überlebenschance auf zehn bis 30 Prozent. Etwa die Hälfte aller Patienten überlebt nach Angaben der Arbeitsgemeinschaft Onkologie die fünf Jahre nach der Diagnose nicht. Trotz intensiver multimodaler Therapie entwickeln etwa 30 Prozent der Patienten nach Remission Lokalrezidive oder Fernmetastasen.
Nur begrenzte Therapieoptionen in späten Tumorstadien
Bei kleinen Tumoren gelten die operative Entfernung und/oder Bestrahlung als Standardtherapie.
Bei größeren Tumoren wird als Standard in der Regel zunächst operiert und dann bestrahlt – je nach Tumorstadium kombiniert mit einer Chemotherapie. Bei Rezidiven und Fernmetastasen gilt aufgrund der Daten der randomisierten Phase-III-Studie EXTREME seit etwa zehn Jahren die Kombination des monoklonalen Antikörpers Cetuximab mit Platinsalzen und 5-Fluorouracil im Rahmen einer Chemoimmuntherapie als Erstlinientherapie. Diese stellt allerdings eine Palliativmaßnahme dar, da die Erkrankung in diesen Stadien meist nicht mehr heilbar ist. Mit der Standardtherapie werden Remissionsraten von 20 bis 30 Prozent erreicht. Allerdings liegt die Überlebenszeit in fortgeschrittenen Stadien im Mittel zwischen fünf und sechs Monaten.
Checkpoint-Inhibitoren als erweiterte Therapieoption
Mit der Einführung der Checkpoint-Inhibitoren haben sich weitere Therapieoptionen ergeben. In der randomisierten Phase-III-Studie Check-Mate-141 konnte gezeigt werden, dass die Immuntherapie mit dem Check-Point-Inhibitor Nivolumab dem bisherigen Standard mit entweder Docetaxel, Methotrexat oder Cetuximab im randomisierten Kontrollarm der Studie hinsichtlich der Gesamtüberlebenszeit überlegen ist: So lag die mediane Überlebensdauer im Nivolumab-Arm der Studie mit 7,5 Monaten statistisch signifikant höher als im Kontrollarm mit 5,1 Monaten. Die Gesamtüberlebensrate nach einem Jahr war im Nivolumab-Arm mit 36 Prozent mehr als doppelt so hoch wie mit der Chemotherapie (16,6 Prozent Überlebensrate).