BRUSTKREBS
Regionale Chemotherapie beim primären und fortgeschrittenen metastasierten Brustkrebs
Mit jährlich 70.000 Neuerkrankungen in Deutschland führt Brustkrebs die traurige Statistik der häufigsten Krebsarten bei Frauen an. Ca. 17.850 Frauen sterben jedes Jahr an der heimtückischen Krankheit. Derzeit erkrankt eine von acht Frauen im Laufe ihres Lebens an Brustkrebs. Dabei steigt das Risiko mit zunehmenden Alter. Jüngere Frauen sind nur selten betroffen, erst ab dem 40. und besonders ab dem 50. Lebensjahr erhöht sich das Risiko, um ab dem ca. 70. Lebensjahr wieder abzusinken. Das mittlere Erkrankungsalter für Brustkrebs liegt mit ca. 64 Jahren einige Jahre unter dem Durchschnitt aller Krebserkrankungen, wobei jede vierte Betroffene jünger als 55 Jahre und jede Zehnte jünger als 45 Jahre alt ist. Die Zahl der Sterbefälle sinkt seit einigen Jahren, und dieses trotz steigender Rate an Neuerkrankungen (1, 2). Das primäre Mammakarzinom ist heute erfolgreicher behandelbar als je zuvor – mit gezielteren und oft weniger belastenden Methoden.
Anders sieht es jedoch aus, wenn bereits eine Metastasierung vorliegt. Etwa drei von hundert Frauen sind bereits bei der ersten Diagnose von metastasiertem Brustkrebs betroffen. Langfristig muss insgesamt jede vierte Patientin mit Metastasen rechnen. Bei einem Mammakarzinom verläuft die Risikokurve jedoch etwas anders als bei den meisten anderen Krebserkrankungen: Auch noch viele Jahre nach der ersten Erkrankung sind Metastasen nicht völlig ausgeschlossen. Am häufigsten sind Knochenmetastasen, Lebermetastasen und Lungenmetastasen. Das mediane Gesamtüberleben bei metastasiertem Brustkrebs liegt bei etwa 2 Jahren. Bei triple-negativen Mammakarzinomen mit Lungenmetastasen ist die Überlebenszeit weitaus niedriger. Diese Patienten sind oft inoperabel und sprechen auf systemische Chemotherapie meist nicht an.
Eine effektive und schonendere Therapieoption stellt die regionale Chemotherapie mit Chemofiltration (Blutwäsche) dar, die nur die Brust bzw. die vom Tumor und dessen Metastasen befallene Körperregion behandelt, mit sehr guten Ansprechraten und gleichzeitig geringen Nebenwirkungen.
Quellen:
1. Deutsche Krebsgesellschaft, https://www.krebsgesellschaft.de/onko-internetportal/basis-informationen-krebs/krebsarten/brustkrebs-definition-und-haeufigkeit.html © 2019 Deutsche Krebsgesellschaft
2. Krebsinformationsdienst, krebsinformationsdienst.de/tumorarten/brustkrebs/fortgeschritten.php © 2019 Krebsinformationsdienst, Deutsches Krebsforschungszentrum

Primäres Mammakarzinom
Studie
Intra-arterielle Infusionschemotherapie
Die regionale Chemotherapie in Form der intra-arteriellen Infusion hat den Vorteil der Anflutung der Krebsmedikamente in höherer Konzentration und damit einer erhöhten Gewebeaufnahme im Tumorgebiet mit daraus resultierender stärkerer Wirkung am Tumor. Die zielgenaue lokale Verabreichung der Chemotherapie, garantiert eine geringe Toxizität (Vergiftung) des Gesamtorganismus und somit weniger Nebenwirkungen bei durchwegs sehr guter Lebensqualität.
Beim Brustkrebs ist in den letzten Jahren und Jahrzehnten eine zunehmende Tendenz zur Brusterhaltung zu verzeichnen: Die operative Entfernung lediglich des Tumorknotens wird mit Chemotherapie und Bestrahlung kombiniert. Die Chemotherapie wurde dabei eingesetzt um den Tumor zu verkleinern und damit auch den chirurgischen Eingriff gering zu halten. Eine eindrucksvolle Verkleinerung eines primären Brustkrebses mit systemischer Chemotherapie ist jedoch ein langwieriges Verfahren, welches nicht selten von starken Nebenwirkungen begleitet ist.
Um diese starken Nebenwirkungen zu umgehen und gleichzeitig ein schnelleres Schrumpfen des Tumors zu erreichen oder aber beim lokal, schon entfernten Tumor, ein Rezidiv (Rückfall) zu vermeiden, wurde in einer Studie an 53 Patientinnen mit primärem Brustkrebs die regionale Chemotherapie eingesetzt.
Bei allen Patienten wurde zunächst ein Portkatheter in das den Tumor versorgende Gefäß implantiert.
Die Therapie bestand aus sechs Zyklen in jeweils vierwöchigen Abständen. Bei 34 der 53 Patientinnen war der Tumor schon vor der intra-arteriellen Therapie entfernt worden, bei 19 der 53 Patientinnen wurde eine neoadjuvante Chemotherapie durchgeführt und der Resttumor nach drei Therapiekursen unter Erhaltung der Brust lokal entfernt.
Ergebnisse kompakt
Bei 26% der Patientinnen war bei der feingeweblichen (histopathologischen) Untersuchung kein Tumor mehr nachzuweisen – d. h. bei jeder vierten Frau war er komplett zerstört – bei weiteren 48% war er stark verkleinert. Dies entspricht einer Gesamtansprechrate von 74%. Beim Vergleich der Tumordurchmesser nach drei Therapien, wurde eine deutliche Verschiebung von den hohen T3 und T4 Tumorstadien zu den niedrigen T1 und T2 Stadien beobachtet.
Für die Patientinnen selbst von wesentlicher Bedeutung, war die im allgemeinen sehr gute Lebensqualität bei erhaltener Leistungsfähigkeit und sehr selten, und dann nur geringfügig auftretendem Haarausfall. Die meisten Patientinnen waren zwischen den Behandlungszyklen voll arbeitsfähig. Die einzigen Nebenwirkungen waren Hautrötungen oder Erscheinungen, ähnlich wie nach Strahlentherapie, in 4% der Fälle. Die lokale Rezidivrate lag nach 16 Jahren Nachbeobachtungszeit nur bei 17%. Im gleichen Zeitraum waren nur 7 der 53 Patientinnen verstorben, was heißt, dass nach diesem langen Zeitraum die mediane Überlebenszeit von 50% noch lange nicht erreicht war.
Originalstudie:
Aigner KR, Gailhofer S, Selak E: Subclavian artery infusion as induction and adjuvant chemotherapy for breast conserving treatment of primary breast cancer. Cancer Ther 2008; 6: 67-72.
Fortgeschrittener, metastasierter Brustkrebs
Studie
Ergebnisse einer Beobachtungsstudie bei Lungenmetastasen des Mammakarzinoms
In einer im März 2019 in Updates in Surgery veröffentlichten Beobachtungsstudie des Medias Klinikums in Kooperation mit der Universität L’Aquila bei Rom und dem Nationalen Krebsinstitut Mailand (Fondazione IRCCS Istituto Nazionale Tumori Milano), mit 162 Patientinnen mit fortgeschrittenem metastasierten Brustkrebs, wurde mit der regionalen Chemotherapie in Form der isolierten Thoraxperfusion eine mit den Daten anderer Krebsregister nahezu gleiche Überlebenszeit erreicht (Gesamtansprechrate bei ITP von 65,52 %).
Ein wesentlicher Vorteil dieser Methode zeichnete sich jedoch in der Untergruppe der mit systemischer Chemotherapie vorbehandelten und in Progression befindlichen Patienten aus. Hier konnte mit der isolierten Thoraxperfusion (ITP) eine mediane Überlebenszeit von 29 Monaten, gut ein halbes Jahr länger, bei sehr guter oder sogar einer Verbesserung der Lebensqualität erreicht werden.
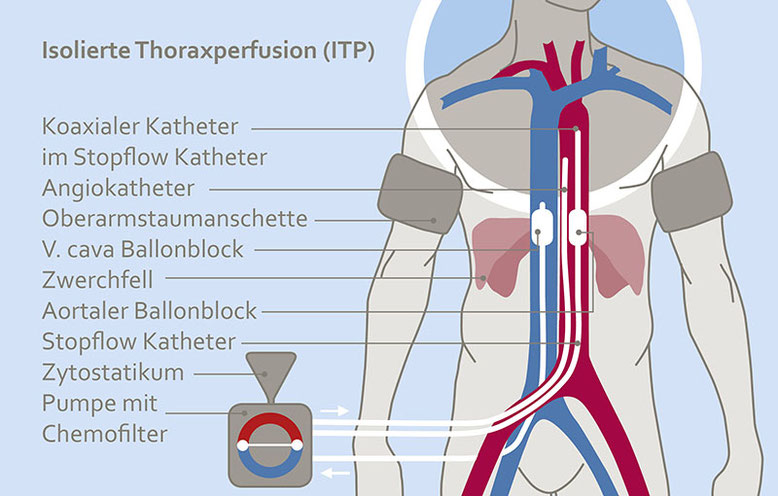
Die isolierte Thoraxperfusion – regionale Chemotherapie des gesamten Brustkorbes (Thorax)
Durch spezielle Kathetersysteme welche über die Leistengefäße eingeführt werden, gelingt es mit geringem Aufwand den gesamten Brustkorb (Thorax) einschließlich der Lungen zu isolieren und Chemotherapie in hoher Konzentration zur Behandlung der Lungenmetastasen bzw. eines Thoraxwandrezidives zu verabreichen. Die unmittelbar darauffolgende Chemofiltration senkt die systemischen Chemotherapiespiegel weitgehend, sodass bei reduzierter WHO I – II Toxizität die Lebensqualität kaum beeinträchtigt wird – Nebenwirkungen treten somit nur kaum oder nur in milder Form auf.
Ansprechraten von Thoraxwandrezidiven und Lungenmetastasen unterscheiden sich kaum. Sie liegen konstant über 70 % mit 25 % Komplettremissionen wobei einzuschränken ist, dass vorbestrahlte Thoraxwandrezidive bei denen die Bestrahlung länger als 6 bis 8 Monate zurückliegt, in Folge der Strahlenfibrose (strahlenbedingte Vernarbung von Gewebe) mit reduzierter Blutversorgung kaum bis gar nicht mehr ansprechen.
Die isolierte Thoraxperfusion mit Chemofiltration ist ein zweistündiger Eingriff und wird unter Vollnarkose protokollgemäß in vier Zyklen in vierwöchigen Abständen durchgeführt. Ist nach dem ersten Zyklus kein eindeutiges Ansprechen festzustellen, so wird das Therapieschema gewechselt. Spricht der Tumor auch daraufhin nicht an, so wird die Behandlung nach zwei Zyklen eingestellt. Die Mehrzahl der Patientinnen ist im fortgeschrittenen Stadium mit diffusen Lungenmetastasen.
Abb. 1: Schema der isolierten Thorax-Perfusion. Aufgrund des reduzierten zirkulierenden Blutvolumens sind Tumore höheren Konzentrationen von Chemotherapie ausgesetzt.
Das Wirkprinzip ist leicht erklärt: Bei der regionalen Chemotherapie werden die Krebsmedikamente (Zytostatika) unmittelbar in die Blutgefäße, die den Tumor und seine Umgebung versorgen, verabreicht. Dort entfaltet sie durch die hohe Wirkkonzentration die unmittelbare Wirkung am Tumor. Wie bei der systemischen Chemotherapie gelangen auch bei der Regionalen Chemotherapie Zellgifte in den Blutkreislauf, jedoch zu gering um den Patienten zu schädigen oder größere Nebenwirkungen zu verursachen. Je nach Art, Größe und Metastasierung eines Tumors wird eine bis zu 10-fache, in schwierigen Fällen auch bis zu 70-fache, Zytostatikakonzentration erreicht.
Für den Gesamtorganismus bestehen trotzdem weitaus weniger Nebenwirkungen als bei einer herkömmlichen Therapie, da mit Hilfe der systemischen Entgiftung, der sogenannten Chemofiltration, das Blut im Anschluss an jeden Eingriff gereinigt wird. Dementsprechend kommt es hier auch zu wesentlich geringeren gesundheitlichen Belastungen für Betroffene. Dies trifft beim Brustkrebs insbesondere bei der Behandlung von Lungenmetastasen mittels der Technik der isolierten Thoraxperfusion zu.
Ziel der Behandlung ist es, die Erkrankung über möglichst lange Zeit zu kontrollieren, tumorbedingte Symptome zu verhindern und vor allem die Lebensqualität zu erhalten oder sogar zu verbessern.
Originalstudie:
Stefano Guadagni, Karl R. Aigner, et al. Isolated thoracic perfusion in lung metastases from breast cancer: a retrospective observational study.
In: Updates in Surgery: https://doi.org/10.1007/s13304-018-00613-0
Lebermetastasen und Peritonealkarzinose
Zur regionalen Chemotherapie von Lebermetastasen des Mammakarzinoms wurden bislang keine evidenzbasierten Daten publiziert, da das Mammakarzinom als potenziell systemische Erkrankung gilt und damit vorneweg die Indikation zur systemischen Therapie besteht. Das Problem dabei ist nur, dass Lebermetastasen sehr lebensbedrohend sein können und mit einer lokalen Zytostatikaexposition, wie sie bei systemischer Therapie erreicht wird, nur schwer zu beeinflussen sind – und wenn, dann unter Inkaufnahme sehr starker Toxizität und Nebenwirkungen. Da Lebermetastasen des Mammakarzinoms meist diffus und in größerer Zahl auftreten, eignet sich zur Induktionstherapie am besten die intraarterielle Infusion oder auch Transarterielle Chemoembolisation der Leber (TACE), welche angiographisch oder über chirurgisch platzierte Portkatheter durchgeführt werden. Mit geeigneten Ballonkathetertechniken der isolierten Oberbauch- oder abdominellen Perfusion können regionale Lymphgebiete und peritoneale Herde einer gesteigerten Wirkkonzentration ausgesetzt werden.
Entscheiden für den Erfolg ist im speziellen Fall wiederum das Chemotherapieschema selbst mit Art, Konzentration und Zeitintervall der Verabreichung. Klinische Daten weisen auf eine eindeutige Korrelation zwischen lokaler Zytostatikaexposition und klinischem Ansprechen hin.
Regionale Anwendungen der Chemotherapie beim metastasierten Mammakarzinom sind, gleichwohl sie in den wenigen bislang vorliegenden Studien sehr gute Ansprechraten und auch Überlebenszeiten bewirkt haben, noch nicht weit verbreitet und praktiziert. Ihr Vorteil ist die geringere Toxizität und Erhaltung der Lebensqualität bei einer Tumorerkrankung welche derzeit nicht heilbar ist. Weitere Studien mit dem Ziel in der Behandlung des metastasierten Mammakarzinoms bei beschränkter Lebenserwartung zumindest die Lebensqualität wiederherzustellen und zu erhalten sind erforderlich und im Gange.
Triple-negativer Brustkrebs (TNBC)
Studie
Arterielle Infusion und isolierte Perfusion in Kombination mit reversibler Elektroporation beim lokal rezidivierten, inoperablen Brustkrebs
Zusammenfassung
Hintergrund:
Triple-negativer Brustkrebs (TNBC), der nach vorangegangenen Behandlungen erneut auftritt und nicht operiert werden kann, stellt eine große Herausforderung dar. Besonders große Tumore erfordern eine Therapie, die schnell zu einer Tumorschrumpfung führt und gleichzeitig Nebenwirkungen minimiert. In dieser Studie wurde reversible Elektroporation mit regionaler Chemotherapie kombiniert, um die lokale Wirksamkeit zu steigern und Nebenwirkungen zu verringern.
Ergebnisse:
Insgesamt wurden 21 Behandlungen bei 14 Patientinnen durchgeführt, bei denen die Tumore durchschnittlich 7,6 cm groß waren. Durch die regionale Chemotherapie konnten die Wirkstoffkonzentrationen im Tumor erhöht werden, was zu einem Rückgang der zirkulierenden Tumorzellen in 11 Fällen und einer Tumorschrumpfung bei 13 Patientinnen führte.
Die Nebenwirkungen waren gering, und die Behandlung war in vielen Fällen so effektiv, dass eine operative Entfernung des Tumors möglich wurde. Die Kombination von reversibler Elektroporation mit intra-arterieller Chemotherapie ist gut durchführbar und kann zu guten klinischen Resultaten mit geringeren Nebenwirkungen führen. Die Behandlung kann wiederholt werden und den Tumor letztlich operable machen.
Präsentation des Falles
Einführung
Die Behandlung von Brustkrebs ist je nach Subtyp gut etabliert, doch beim triple-negativen Brustkrebs gibt es bislang nur wenige Therapieoptionen. Besonders im fortgeschrittenen Stadium, wo die mittleren Überlebensraten 8 bis 13 Monate betragen, sprechen Tumore oft nicht mehr auf systemische Therapien an. Dann können schmerzende oder stark wachsende Rezidive (Tumore, die an derselben Stelle wieder kommen) erhebliche körperliche und psychische Belastungen verursachen.
Die reversible Elektroporation ist eine neue Methode, die Tumorzellen durch elektrische Impulse durchlässiger für Chemotherapeutika macht. In Kombination mit regionaler Chemotherapie, die die lokale Wirkstoffkonzentration erhöht, können Nebenwirkungen verringert und die Wirksamkeit der Chemotherapeutika gesteigert werden.
In der vorliegenden Studie wurde erstmals untersucht, ob die Kombination von reversibler Elektroporation mit arterieller Infusion und isolierter Perfusion machbar und sicher ist und zu einer effektiven Tumorschrumpfung führen kann. Mögliche Risiken wie eine erhöhte Metastasierung durch zirkulierende Tumorzellen wurden dabei genau beobachtet.
Material und Methoden
Es wurden Patientinnen mit wiedergekehrtem oder chemoresistentem Brustkrebs behandelt, deren Tumore an der Ursprungsstelle Schmerzen, Blutungen oder starke seelische Belastungen verursachten.
Auch Patientinnen mit Fernmetastasen wurden der Studie hinzugezogen, solange diese Fernmetastasen nicht akut lebensbedrohlich waren. Die Therapie kombinierte reversible Elektroporation mit einer gezielten Chemotherapie, bestehend aus Cisplatin, Doxorubicin und Mitomycin, sowie einer isolierten thorakalen Perfusion. Zirkulierende Tumorzellen wurden vor und 24 Stunden nach der Behandlung untersucht. Genauere Informationen zur Behandlungsmethode und Medikamentendosierung sind in der Originalstudie zu finden.
Ergebnisse kompakt
Patienten und Behandlungen:
- Die Patientinnen hatten chemoresistenten oder lokal wiederkehrenden Brustkrebs im fortgeschrittenen Stadium III/IV und ein Durchschnittsalter von 51 Jahren. Zwölf Patientinnen hatten TNBC und zwei waren resistent gegen eine Anti-Hormontherapie.
- Die Tumore waren im Mittel 7,6 cm groß. Fünf Patientinnen hatten nicht-heilende Oberflächengeschwüre und acht hatten Fernmetastasen, die in weiteren Zyklen ohne Elektroporation behandelt wurden.
- Acht Patientinnen mit Fernmetastasen wurden mit isolierter regionaler Perfusion oder transarterieller Chemoembolisation therapiert.
Zirkulierende Tumorzellen (CTCs):
- CTCs wurden in 14 von 21 Zyklen nachgewiesen, wobei deren Zahl in elf Zyklen nach der Therapie abnahm und in einem Fall konstant blieb.
- In zwei Fällen nahm die Zahl der CTCs zu. In einem davon wurde der Tumor resektabel, verschlechterte sich aber zwei Monate später mit massiven Lebermetastasen.
- In sieben Fällen wurden weder vor noch nach der Behandlung CTCs nachgewiesen.

Abb. 2: Ergebnisse für CETCs (zirkulierende epitheliale Tumorzellen) /CTCs.
Lokale Ansprechraten:
- Bis auf einen Fall schrumpfte der Tumor in allen Fällen zwei bis sieben Tage nach jedem der 21 Zyklen.
- Radiologische Kontrollen vier bis acht Wochen nach der Behandlung zeigten eine mittlere Schrumpfung des größten Tumordurchmessers um 45%. In zwei Fällen zeigte sich ein vollständiges Ansprechen und in vier Fällen die Möglichkeit zur vollständigen Entfernung des Tumors.
Gesamtüberleben:
- Die mediane Gesamtüberlebenszeit betrug 13 Monate, für Stadium IV Patientinnen 10,5 Monate und für Stadium III Patientinnen 17,5 Monate.
Unerwünschte Wirkungen:
- Die unerwünschten Nebenwirkungen waren gering; leichte Übelkeit und Haarausfall waren selten.
Schlussfolgerung
Die Kombination von reversibler Elektroporation mit intraarterieller Chemotherapie oder isolierter Perfusion erwies sich als gut durchführbar und bedingte ein gutes klinisches Ansprechen mit geringeren Nebenwirkungen. Die Behandlung scheint wiederholbar zu sein und kann zu einer Resektabilität (operablen Entfernung des Tumors) führen.
Weitere Literatur
Karl Reinhard Aigner and Nina Knapp: Toxicity Profiles with Systemic Versus Regional Chemotherapy. In: Induction Chemotherapy – Systemic and Locoregional, 2nd Edition, pp 497-505, Springer Press, 2016
Karl Reinhard Aigner, Stefano Guadagni, and Giuseppe Zavattieri: Regional Chemotherapy for Thoracic Wall Recurrence and Metastasized Breast Cancer. In: Induction Chemotherapy – Systemic and Locoregional, 2nd Edition, pp 173-185, Springer Press, 2016
Karl R. Aigner, Stefano Guadagni, Giuseppe Zavattieri: Regionale Chemotherapie beim Thoraxwandrezidiv und metastasierten Mammakarzinom. In. Regionale Therapie maligner Tumoren. Aigner, Stephens, Vogl, Padberg (eds), pp 153-163, Springer Verlag, 2013
Aigner KR: Regionale Chemotherapie beim primären und metastasierten Mammakarzinom. Deutsche Zeitschrift für Onkologie 41:1-4, 2009